폐암의 유병률 변화와 인식에 관한 역사
폐암에 관한 인류의 인식의 변화
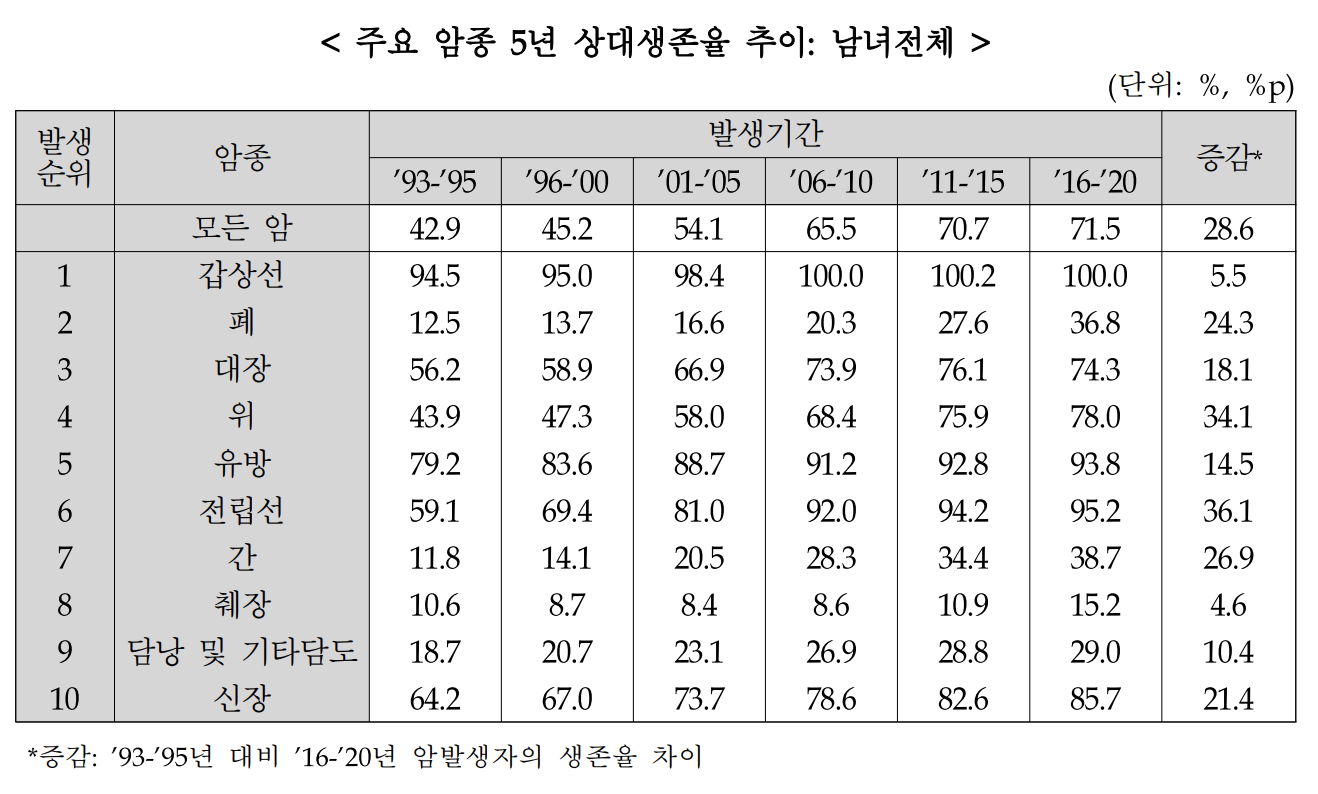
폐암은 2020년 한국 암 발생의 10%를 차지할 정도로 많은 비율을 차지하며 갑상선을 제외하고는 발병률이 1위, 갑상선을 포함하더라도 전체 암 발생의 2위를 차지할 정도로 많은 사람들이 투병하는 암이다. 그럼에도 폐암의 5년 생존률은 정상인에 비해 35% 밖에 되지 않을 정도로 정도로 난치성 악성종양이다.
(출처) 신기한 점은 인류가 암으로 고통받기 시작한 것은 20세기 이후였다는 사실이다. 약 150년 전인 1878년 독일 Institute of Pathology of the University of Dresden의 연구에서 부검을 통한 유병률을 보고하기로는 폐암은 전체 암의 1% 밖에 되지 않았다고 한다. 하지만 1918년에는 그 유병률이 10%까지 치솟았고 1927년에는 14% 이상으로 추산되었다. 1930년 Springer에서 발간한 Lehrbuch der Spezielen Pathologie und Therapie (Handbook of Special Pathology and Therapy)에서는 20세기에 들어오면서 폐암의 유병률이 점점 높아진다고 기술되어 있었고 1차대전 이후에는 이러한 경향이 더욱 가속화된다는 것을 지적하며 남성에게서 더 많이 발생한다는 것을 기술하고 있었다. 특히나 폐암이 발병하게 되면 질환의 진단에서 사망까지 1년 반에서 2년밖에 걸리지 않는다고 하며 만성 기관지염(chronic bronchitis) 환자들에게서 많이 발생한다고 말하고 있다.
갑자기 이렇게 폐암의 유병률이 높아진 것은 그 당시에 추측하기로는 다음 요인들이 용의자로 지목되었다: 대기 오염과 먼지, 도로에 깔린 아스팔트, 자동차의 증가, 그리고 세계 1차대전 당시의 가스 살포, 1918년의 스페인 독감과 같은 것들이 용의선상에 올랐지만, 이러한 요인들에 노출되지 않은 국가에서도 비슷하게 폐암의 유병률은 높아졌다. 주목할 점은 담배가 1, 2문장 정도로 짧게 용의선상에 올랐다는 것인데 불행히도 이 당시에는 담배로부터 폐암이 발생한다는 근거를 찾지는 못했다. 즉, 담배가 범인이라는 의심은 했지만 구체적으로 증거를 잡지는 못했다는 것이다. 흥미로운 점은 1929년 독일 의사 Fritz Lickint가 폐암 환자들은 흡연자인 경향이 있다는 점을 논문으로 출간했다는 것이다. 이 Fritz Lickint가 역사 최초로 간접흡연(passive smoking)이라는 단어를 유행시키고 금연 캠페인을 시작한 사람으로 기록된다.
앞서 말한 Handbook of Special Pathology and Therapy의 1969년 판에서는 여전히 증가하고 있는 폐암에 대한 개념이 급진적으로 변화하였다. 흡연의 중요성은 25페이지에 걸쳐 설파되었고 대기 오염은 또다른 용의자로 의심되었다. 특정 화학 물질, 혹은 특정 물질을 흡입하는 직업력이 폐암의 위험 요소로 인식되었고 이들은 현재에는 널리 알려진 비소, 석면, 니켈, 크롬과 같은 것들이다.
이 이상한 질환의 흡연과의 연관성은 1930년대에서야 의심되기는 했지만 20년 정도가 지나고서야 구체적으로 연구되기 시작했다. 1939년 출간된 독일 의사 Müller의 연구에서는 담배의 비상식적인 유행이 폐암의 첫 번째 원인으로 지목되고 있었다. 1940년대에 접어들자 폐암은 암에 의한 사망 중 두 번째로 중요한 원인으로 지목되기 시작했고 1943년이 되자 German Institute for Tobacco Hazards Research에서는 109건의 폐암 중 단 3명만이 비흡연자였다는 사실을 밝혀낸다. 이는 대조군에 비해서 압도적인 수치였다. 1950년이 되자 영국의 Doll, Hill과 미국의 Cuyler Hammond, Ernst Wynder는 흡연과 폐암 사이의 인과관계를 밝혀낸다. 하지만 이들의 연구가 정설로 인정받기까지는 시간이 좀 걸렸다.
그렇다면 왜 담배가 20세기에 들어서야 폐암을 유발하게 되는 원인으로 급부상하여 폐암의 유병률을 높였을까? 정답은 산업화에 있다. 20세기 이전에는 담배는 손으로 말아서 피는 유희거리였지만, 1876년 담배 제조사였던 Allen & Ginter은 담배 생산을 자동화 할 수 있는 기계를 만드는 것에 상금을 걸었고 James Albert Bonsack이라는 사람이 10시간 동안 7만개피의 담배를 생산할 수 있는 기계를 만드는데 성공했다. Allen & Ginter는 이 기계를 사용하는 것을 처음에는 달가워하지 않았는데, 시장이 소비하려는 담배의 물량보다 더 많은 물량을 생산하게 될 것을 두려워헀기 때문이다. 재미있게도 이를 잘 활용한 것은 James Buchanan Duke이다. Duke는 이 기계를 바로 2대 도입하여 담배 장사를 시작했고, 1889년에는 미국 담배 협회의 장이 되었다고 한다.
뿐만 아니라 1차대전을 비롯한 전쟁은 담배 생산을 촉진시켰다. 군인들 뿐만 아니라 시민들도 흡연을 즐겨 하기 시작했고 Black Jack으로 불리는 John J. 장군은 “총알만큼이나 담배도 많이 필요하다”고 할 정도였다. 이러한 풍류는 1964년 Surgeon General of the United States의 Rear Admiral Luther Terry가 담배가 위험할 수 있다는 글을 쓰기 전까지 지속되었다. 이후에는 일반 시민들, 그리고 국가 차원에서 담배를 줄여나가려는 노력을 시작하였으니 말이다.
영상의학적 발전
1895년 뢴트겐이 X선을 발명하여 영상의학이라는 의학의 한 분야가 탄생하였다. 가장 원초적인 영상의학적 진단법은 흉부 X선 사진(Chest X-Ray;CXR)으로 130년이라는 긴 시간동안 CXR은 매우 가치있게, 값싸게 세계적으로 쓰이고 있다.
무증상 폐암을 진단하기 위한 CXR의 도입은 1960년대에 처음 등장하였다. Northwest London Mass Radiography Survice에 의하여 CXR과 객담 검사가 처음 도입되었고, 이 연구에서는 5만 5천명의 성인 남성을 대상으로 1년에 두 번 CXR을 촬영하거나 연구 시작과 끝에 CXR을 촬영하는 두 가지 군을 대조하였다. 이 두 군 사이의 폐암에 의한 사망은 0.7명/1000명, 0.8명/1000명으로 통계적 차이가 없었으며 이후 1970년대에 수행된 National Lung Cancer Institute에서는 3개의 대규모 임상실험이 진행되었고(Memorial Sloan-Kettering 연구, Johns Hopkins 연구, 그리고 Mayo Lung Project), 이들 모두에서 폐암의 주기적 검진이 생존률을 향상시켜준다는 근거는 불행히도 찾을 수 없었다. 이는 1986년에 수행된 체코슬로바키아의 연구에서도 마찬가지였다.
이렇게 폐암의 조기 진단을 통한 생존률 향상은 묘연해지는듯 했다. 하지만 1990년대에 Mayo Lung Project의 데이터를 다시 검수한 결과, 방법론과 X선 조사량이 1990년대 후반에서는 바뀌었다는 것을 인식하고는 Prostate, Lung, Colorectal, and Ovarian (PLCO) Project가 시작되었다. 이 PLCO에서는 154,901 명의 55-74세 성인 남여를 대상으로 다시 연구를 진행했지만, 역시나 CXR을 통한 조기 검진이 폐암의 발병률, 사망률에 영향을 주지 못한다는 것이 밝혀지며 점점 더 폐암에 대한 조기 진단은 미궁 속으로 빠져들었다.
이렇게 의사들이 어둠 속을 헤메고 있던 와중 2004년 전설적인 논문이 한 편 출간된다. NLST라고 불리고 지금도 폐암 연구자들에게 수없이 회자되는 이 논문은 드디어 조기 검진을 통해 생존률을 향상시키는데 성공한다. 그렇다면 NLST는 이전 연구들과 무엇이 다를까?
바로 CT (Computed Tomography)를 사용하여 검진을 시행했다는 것이다. NLST 논문에서 말하는 해당 연구의 motivation은 다음처럼 기술된다:
Several observational studies have shown that low-dose helical CT of the lung detects more nodules and lung cancers, including early-stage cancers, than does chest radiography. Therefore, the National Cancer Institute (NCI) funded the National Lung Screening Trial (NLST), a randomized trial, to determine whether screening with low-dose CT, as compared with chest radiography, would reduce mortality from lung cancer among high-risk persons
NLST에서는 5만 3천명 정도의 참가자들을 동원하여 절반은 CXR로 follow-up을 하는 군에, 나머지 절반은 저선량 CT (LDCT)로 follow-up을 하는 군에 배정하였다. 결과는 놀랍게도 LDCT follow up군의 생존률이 20% 가량 높았다는 것이다. 어떻게 진단 방법만 바뀌었는데 생존률이 높아졌을까? 바로 폐암이 진행되기 전의 조기 진단을 통한 조기 개입이 그 이유이다. CXR군에 비해서 CT군은 초기 암의 진단률이 3배에서 4배 가량 높았고 이를 통한 조기 치료를 수행할 수 있었던 것이 원인으로 작용하였다.
이러한 연구 결과를 바탕으로 단순히 CT를 사용하여 조기검진을 해야겠구나! 라고만 생각해서는 안 될 것이다. 의사간의 불일치를 줄이고 근거기반의학(evidence-based medicine)을 전개하려면 전 세계의 의사들이 공통적으로 사용하고 따르는 판단의 준거가 공식화되어야만 한다. 이러한 맥락에서 2014년에 나온 것이 Lung-RADS v1.0 (Lung Imaging Reporting and Data System version 1.0)이다. 인류는 NLST에서 3번의 follow-up (논문에서는 T0, T1, T2라고 명명되어있다.)에 대한 관찰을 토대로 nodule doubling time, diameter과 같은 영상으로부터 악성도를 추측할 수 있는 방법론들을 개발하였다. 이러한 것들을 통계에 기반하여 정량적으로 정리한 것이 Lung-RADS v1.0이었다.
하지만 모든 암을 다 스크리닝 할 수는 없는 노릇이므로, Lung-RADS도 개선되어 가고 있다. 2014년의 Lung-RADS v1.0이 간과하거나 과하게 판단했던 것들을 6군데 수정한 Lung-RADS v1.1이 2019년에 나왔고 2022년 11월에는 Lung-RADS v2.0 혹은 더 자주 Lung-RADS 2022로 불리는 신판이 발표되었다.
NLST 이후에도 몇 개의 폐암 CT screening 연구들이 진행되었다. NELSON Trial과 같은 연구들 또한 폐암을 CT로 검진하는 것이 생존률을 높여준다는 결과를 발표하였지만, Lung-RADS v1.1에도 문제가 있었다. 폐의 공동(cavity)으로부터 발생하는 공동성 결절(cavitary nodule)에 관한 기준이 없다는 것이었다. 이를 해결하기 위해 의사들은 다시 공동성 결절을 연구하기 시작했고 이것을 포함한 여러 가지 수정사항들이 반영되어 결국 그 끝에 나온 것이 Lung-RADS 2022이다. (Youtube 1, Youtube 2)
점점 더 정확한 진단 기준을 정립하는 것은 좋지만, 그러려면 기준이 점점 더 복잡해지는 것은 필연적인 수순이다. 농담삼아 하는 말이지만, 이러한 속도로 Lung-RADS가 개선이 된다면, 2100년에는 한 사람이 절대로 다 기억하지 못할 정도로 진단기준이 복잡해지지 않을까 싶다. 그렇다면 만약 인간은 폐암이 의심되는 결절을 찾기만 하고 컴퓨터가 위험도를 판단해준다면 어떨까? 여기서부터 폐암의 Computer-Aided Diagnosis (CAD)라는 것이 등장한다. 다음 글에서는 폐암 CAD의 흐름에 대해서 간단하게 살펴보기로 한다.
To be continued …
